大腸息肉簡介、分類、表現與瓶頸
大腸息肉簡介、分類、表現與瓶頸
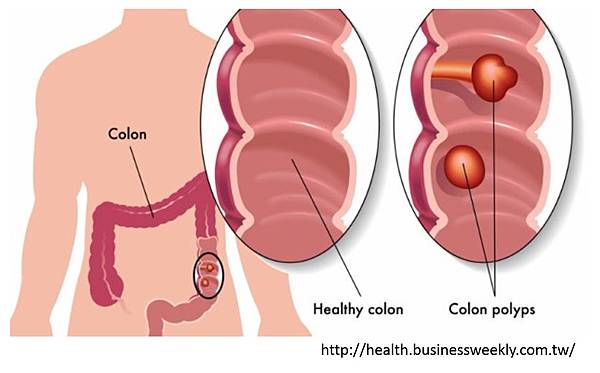
息肉 (Polyp),泛指黏膜上突出的隆起狀病變,人體有黏膜的位置,都有可能長出息肉狀的病灶,這些部位包含:消化道、呼吸道、泌尿道。
大腸息肉是發生在大腸黏膜層的隆起物,可以大致分為無莖性及有莖性息肉 (圖一),腸息肉好發於左側大腸,包括降結腸、乙狀結腸和直腸。

圖一、無莖性及有莖性息肉
一般來說,大腸息肉有三種分類方式:
1. 依據息肉特性將息肉分成:
(1) 增生性息肉
(2) 發炎性息肉
(3) 腺瘤性息肉
(1) 增生性息肉:大腸中常見的息肉,產生微小黏膜突起,通常小於0.5公分,不會癌化形成惡性腫瘤,常發生於乙狀結腸或直腸,通常和周邊的黏膜同樣顏色或略為蒼白,可能形成單一息肉,也可能在某段大腸中多個息肉成群生長。小的增生性息肉為廣基性,無莖,外表平滑,大的可能生長為有莖性,因此光靠肉眼很難區別息肉的種類,需要將息肉取出後利用病理檢查作分析。
(2) 發炎性息肉:又稱之為假性息肉,這是由於大腸黏膜發生潰瘍壞死後,新的黏膜上皮新長出來或是過度生成所導致。發炎性息肉不會癌化,但由於型態有時與腺瘤不易區分,所以仍然需要切片作近一步確認。
(3) 腺瘤性息肉:小於0.5公分時通常呈現廣基性,顏色像正常黏膜的顏色,或呈現紅色,當息肉生長較大時,可能保持正常的顏色或充血色,型態可能為廣基性或是有莖性,腺瘤性息肉可能惡化形成大腸癌,形成的過稱一般稱為「腺瘤—腺癌理論」。
2. 一種是根據異常增生程度、病理型態的傳統腺瘤分類方法,分成:
(1) 管狀息肉
(2) 絨毛狀息肉
(3) 管絨毛狀息肉

圖二、管狀息肉與絨毛狀息肉
一般常將腺瘤性息肉依據組織病理型態上分為:
(1) 管狀 (~75%);
(2) 絨毛狀 (~15%);
(3) 管絨毛狀 (~10%),一般來說。
大約80%的腺瘤屬於管狀,絨毛狀腺瘤約佔5%。不過,當絨毛狀比例越多,癌化機率越大!!
3. 還有一種則是根據癌變機制將息肉型態分類成:
(1) 增生性息肉 (HP)
(2) 無蒂鋸齒狀腺瘤/息肉 (SSA/P)
(3) 傳統鋸齒狀腺瘤 (TSA)
這些息肉統稱為鋸齒狀病變息肉,又稱為鋸齒狀病變腺瘤樣息肉。這種類型的息肉與癌症的形成很有關連,所以在這裡特別來介紹一下~~
鋸齒狀病變會在大腸內形成息肉的型態,具有鋸齒狀外觀,外型隱蔽,因此有時在內視鏡下不容易被發現,而且,內視鏡對於右半結腸的篩檢效果較左半結腸差。此外,鋸齒狀病變屬於大腸直腸腺癌的癌前病變,由鋸齒狀病變惡化形成腺瘤的比率約占大腸直腸癌的10-20 %,稱為鋸齒狀病變息肉路徑。(另外80-90 %則是走典型路徑,經由幾種主要的致癌基因及腫瘤抑制基因突變,促使正常細胞趨向異常增生而演變為腺瘤,再進而演變為癌症。) (圖三)

圖三、大腸直腸腺瘤形成的二大路徑
(1) 增生性息肉 (HP) :是一種不會癌化的息肉,來自腸黏膜上皮細胞的增生,在病理組織學的型態觀察下,呈現鋸齒狀,這種息肉非常常見,約佔鋸齒狀病變的80-90%,經常發生在遠端大腸 (降結腸、乙狀結腸、直腸),大多小於5mm (0.5cm),其中又可以分成三種不同類型:
(1-1) MVHP (Microvesicular hyperplastic polyp):伴隨著BRAF突變,容易惡化形成SSA/P,尤其,當這種息肉分布在近端大腸時,演變為SSA/P的可能性更高。
(1-2) GCHP (Goblet cell hyperplastic polyp):經常伴隨KRAS突變。
(1-3) MPHP (Mucin poor hyperplastic polyp):非常少見,而且分子機制尚未完整被研究。
(2) 無蒂鋸齒狀腺瘤/息肉 (SSA/P):平坦,無莖病變,體積較HP大。經常分布於近端大腸,且邊緣模糊,容易被黏膜層覆蓋,因此不容易切除。此病變伴隨著BRAF突變。
(3) 傳統鋸齒狀腺瘤 (TSA) :較SSA/P少見,常發生在遠端大腸,具有KRAS基因突變。TSA相對少見,容易被誤診為傳統管狀腺瘤。
綜合HP、SSA/P及TSA的型態、特徵和特性,可以綜合整理成以下表格 (表一):
表一、鋸齒狀病變之息肉分類及特性綜合整理表

在身上長出息肉,聽起來很令人擔心,但是其實,大部分的大腸息肉是良性的,沒有症狀,除非大於一定的體積才容易惡化並伴隨症狀產生,所以有息肉產生時,不需要過度擔心,只要及時就醫並遵照醫生指示,就能得到適當的治療。 參考文章: << 息肉的治療與追蹤 >>
根據息肉生長的部位、大小、數目,患者產生的徵候不太一樣,例如,長在左側大腸、右側大腸或直腸的感受與排便習慣有所不同 (圖一),此外,患者的臨床表現以及所代表的意義也會有所不同:
1. 間斷性血便或大便表面帶血:血多為鮮紅色
2. 繼發性發炎感染:黏液增多,黏液血便、便祕或排便次數增加。
3. 有蒂息肉較大時:腸套疊
4. 息肉巨大或數目多時:腸梗阻
5. 位置靠近肛門患者:息肉可能脫出肛門
6. 部分患者腹部悶脹、腹痛或隱痛。
7. 長期出血患者可能會出現貧血症狀,出血量較大可能休克。

圖一、腸息肉/大腸癌生長於不同部位的症狀
因為息肉的產生的不同臨床表現,通常會使用內視鏡進一步將息肉移除,但是,由於息肉的生長情況,利用內視鏡或篩檢時,仍然有一些息肉的臨床瓶頸:
1. 右側息肉風險較左側高
息肉較常生長於左側的大腸,也就是乙狀結腸和直腸的部位,生長在這些位置時,可以用乙狀結腸鏡或直腸鏡檢查或選擇切除,但是,當息肉生長於右側大腸時,風險便大大提高了!!!為什麼呢?因為:
(1) 息肉生長於右側容易產生死角,大腸鏡檢查時不易發現
(2) 右側息肉較容易發生沒切乾淨的情形
2. 內視鏡檢查時容易將癌化高風險的腺性息肉 SSA/P分類為低風險的HP
息肉的類型可以分為很多種,在容易癌變的鋸齒狀病變息肉中,增生性息肉 (HP)、無蒂鋸齒狀腺瘤/息肉 (SSA/P)及傳統鋸齒狀腺瘤 (TSA)。
在臨床上出現的比例由高到低排序為:HP > SSA/P > TSA (圖二)
不過癌化的風險是:TSA > SSA/P > HP (圖三),由於TSA很少見,而SSA/P和HP的外型有點相似,因此內視鏡檢查時會產生誤判的問題!!!

圖二、息肉癌化風險排名

圖三、息肉好發機率
3. 大腸/直腸間隔癌比例提升
因為內視鏡在檢查過程可能發生:
(1) 沒有檢查到的息肉;
(2) SSA/P型態的息肉快速惡化而形成癌症;
(3) 未完全切除的息肉等情形,再加上許多人重複篩檢意願較低,所以容易產生大腸/直腸間隔癌。
Edited by Perfect叔叔
參加「追捕瘜肉小子大作戰」活動的許女士,63歲,她說發現身體有狀況後,才會仔細回想自己的飲食習慣。平常不偏食,但蔬果攝食的份量也不多的許女士,在民國97年,第一次發現大腸內有「絨毛管狀腺瘤」,當下二話不說就立即切除,但卻沒想到隔年的秋天,和先生參加老人健檢時,居然又發現大腸內長了「增生性瘜肉」和「管狀腺瘤」,因為自己的父親也是因為大腸癌而往生,更加的提醒自己要注意均衡飲食,尤其是要多攝食蔬果。賴基銘醫師也提醒,許多民眾以為切除過瘜肉即為一勞永逸的觀念,其實這是錯誤的!事實上連續二年許女士皆發現了大腸瘜肉,這表示有家族史的許女士,除了要加強蔬果飲食的攝取,也可以進行藥物化學性的預防。
「糞便潛血&大腸鏡」雙管齊下:潛血反應正常 大腸鏡卻意外發現管狀腺瘤
同樣參加「追捕瘜肉小子大作戰」活動的何先生,62歲,重視健康的他每年都會定期接受糞便潛血檢查,而檢查結果也都是正常,直到不久前肚子左下腹開始反覆的抽痛,原以為忍一忍就會好,但隨著時間抽痛的次數愈來愈頻繁,忍了一個多月後至醫院檢查,發現居然是「管狀腺瘤」,雖然已做切除,但何先生說,希望大家能以他的案例為戒,除了糞便潛血檢查,大腸鏡的篩檢也是不能少的。
何先生的案例也指出了大家的疑問,賴基銘醫師說,事實上有瘜肉並不一定代表糞便內會有潛血的反應,這也要提醒50歲以上的民眾除了糞便潛血檢查外,也應該要主動接受大腸鏡檢查。
腸癌預防不二法門:蔬果彩虹579‧維持運動‧定期篩檢
大腸癌躍升為國人罹患人數最多的癌症,此一警訊顯示國人的生活形態在改變,大腸癌的預防要從日常生活中做起,尤其是維持良好的飲食習慣,應力行「蔬果彩虹579」原則,均衡攝食各色且足量的蔬果,兒童一天至少要吃5份、女性7份、男性9份。同時,也要維持運動習慣,以增進腸道蠕動,減低大腸內膜接觸糞便內之致癌物,此外,最重要是定期接受篩檢,才能真正降低罹患結腸直腸癌的風險。「追捕瘜肉小子大作戰」活動得獎名單請上台灣癌症基金會官網查詢
別以為只是瘜肉,它就是大腸癌的元兇
文/汪居安 台灣癌症基金會專案企劃組專員 整理
從98年10月開跑至99年6月底截止,「追捕瘜肉小子大作戰」活動,共計11,213位民眾報名參加,為了鼓勵民眾主動接受腸癌篩檢、關心自我健康,本會準備了高達80萬元的獎品、獎金,在律師的見證下共抽出了1,000多位的幸運兒獲獎。
「追捕瘜肉小子大作戰」活動在報名的11,213位民眾中,有600位民眾接受大腸鏡篩檢,其中有279位民眾成功地追捕到瘜肉,發現率高達46.5%外,當中更有5位屬於原位癌及10位為大腸癌的民眾。
大腸癌的發生與瘜肉密切相關
在成功追捕瘜肉的個案中, 屬於管狀腺瘤有23.7%、絨毛管狀腺瘤4.7%、絨毛腺瘤3.7%,近1/3為容易癌化的腺瘤性瘜肉。本會執行長賴基銘醫師表示,能夠早期找到腺瘤性的瘜肉是非常有意義的,因為腺瘤性瘜肉極有可能演變為癌症,而高惡性度腺瘤瘜肉就被歸為癌前病變,事實上,大腸癌的發生與大腸瘜肉有密切的關係,所謂大腸瘜肉,是指發生在大腸黏膜隆起的突起物,好發的部位為乙狀結腸與直腸,大腸瘜肉主要可分為非家族性大腸瘜肉與家族性大腸瘜肉兩大類。非家族性大腸瘜肉中依病理組織可分為增生性瘜肉及腺瘤性瘜肉,增生性瘜肉為大腸中最常見,目前並沒有證據顯示會癌化。家族性大腸瘜肉則是一種遺傳疾病,此類病人容易演變成結腸直腸癌。大腸瘜肉形成的原因目前的研究顯示主要與遺傳、飲食習慣有關,大部分的大腸瘜肉沒有症狀,除非瘜肉大於1公分或在較晚期時才會出現症狀,偶而會出現直腸出血、排便習慣改變、腹痛等非特異性症狀,因此常被忽略。
家族遺傳性:一家三口發現瘜肉 立即切除遠離腸癌威脅
蔡先生今年28歲,在此次「追捕瘜肉小子大作戰」活動中,成功追捕到瘜肉,現在的他非常注重健康,也會定期主動接受篩檢,其實蔡先生的父親在51歲時因為大腸癌而去世,父親過世後的某天無預警的出現血便,雖然當時糞便潛血的結果為陰性反應,但仍相當不放心,並與母親和弟弟自費接受大腸鏡檢查,竟而發現家中3人居然都有瘜肉,而且是屬於「管狀腺瘤」,一家三口當下立即開刀切除,避免瘜肉日後惡化轉變為大腸癌。
賴基銘醫師建議,不到30歲的蔡先生這麼年輕就發現了2個管狀腺瘤,極有可能為有家族性遺傳,一般建議這類型的個案最好一年接受一次大腸鏡檢查,而檢查年齡最好從青少年開始,才能有效預防大腸癌的發生。
定期篩檢:連續二年發現瘜肉 加強蔬果攝取及藥物化學性預防
參
大腸腺瘤是一種良性腫瘤,乃是大腸黏膜的腺體細胞異常增生所引起,它可以是有莖的息肉樣病灶,也可以是無莖、隆起的病灶。分類上可將大腸腺瘤分為管狀腺瘤、管絨毛狀腺瘤及絨毛狀腺瘤。其中管狀腺瘤是臨床上最常見的腺廇,管狀絨毛狀腺瘤(即管狀腺瘤及絨毛狀腺瘤的混合腫瘤)次之,而單純絨毛狀腺瘤則較少見到。一般而言,腺瘤的大小與腺瘤的種類有關,例如腺瘤愈大時,絨毛狀腺瘤的可能性就愈大,但較小的腺瘤則多為管狀腺瘤。
腺瘤的好發因素有兩個:一是好發於大腸直腸癌的高危險族群;二是年齡,年齡愈大則發生腺瘤的機會會增加。大部份的腺瘤並不會產生症狀,其中出血是最常見的一項症狀。由於大腸是消化道的最後一站,大腸腺瘤的出血,往往與大便混合在一起,而成為帶血糞便。一般來說,愈大的腫瘤,出血的機會愈大。此外,若是大的腺瘤位於直腸或乙狀結腸(即靠近肛門出口)時,有可能產生便秘、拉肚子或腹痛的症狀。少數的絨毛狀腺瘤則可能因漏失水份及電解質而造成腹瀉、脫水、低血鉀,甚至血壓下降的症狀,但這種情形相當少見。
雖然由腺瘤樣息肉再變成大腸直腸癌的癌化過程,已為多數學者所接受。但這並不表示腺瘤一定會變成癌症。致癌的可能性視息肉大小、組織分類和細胞異常等三項因素而有所不同。一般而言,息肉愈大或細胞異常愈嚴重,致癌的可能性愈大。在組織學上依管狀腺瘤、管狀絨毛狀腺瘤,到絨毛狀腺瘤的順序,其致癌的機會愈來愈高。例如絨毛狀腺瘤約有15~20%的機會變成大腸直腸癌。但對病人來說,無論致癌機會大小,既然有腺瘤者都比一般人更容易變成大腸癌,所以一旦在大腸鏡檢查中發現腺瘤的存在,都應該儘可能移除。
對於非家族性腺瘤的追蹤,應當在第一次發現有大腸腺瘤時,即摘除所有腺瘤,並做組織學檢查。此後三年內,再做一次大腸鏡檢查。若無新腺瘤發生,則可每五年檢查一次。若病人只有一個小於一公分的管狀腺瘤,則不一定要追蹤。但若一開始即發現有多發性腺瘤或摘除不完全,則應在第一年及第四年各追蹤一次。但實際的追蹤頻率,應由您的醫師視大腸直腸癌發生率的高低來加以調整。總之,自有「腺瘤│癌症」序列這種觀念後。大腸息肉已成了「必欲除之而後快」的過街老鼠。但由於大腸鏡檢查,較一般內視鏡檢查,來的不舒服,所以很多人視大腸鏡檢查為畏途。但筆者仍建議,具大腸直腸癌高危險群的校友,應接受適度的定期篩檢,以早期發現腫瘤,早期接受完整的治療。